Que nuestra especie tenga la particularidad de poseer algunos intereses y comportamientos bastante alejados de eso que asociamos comúnmente con la mera supervivencia (comportamientos como escuchar música, hacer deporte o consumir sustancias potencialmente dañinas), nos permite también pensar, por ejemplo, en la posibilidad de elegir el momento para ser padres y madres, así como tomar la decisión de no serlo. Esto nos motiva a buscar diferentes métodos anticonceptivos o, cuando fallan o hay un descuido, ejercer una acción conocida como aborto inducido (provocado). Más allá de las razones que tenga cada persona para interrumpir voluntariamente el curso de un embarazo y de las opiniones a favor o en contra que tengamos al respecto, lo cierto es que los abortos inducidos, así como los naturales o involuntarios, existieron, existen y continuarán existiendo.
De acuerdo a las últimas estimaciones disponibles, en el mundo se realizan más de 55 millones de abortos inducidos por año, de los cuales casi 7 millones suceden en América Latina. En Argentina, un estudio del 2005 pedido por el Ministerio de Salud de la Nación estimó, con dos metodologías diferentes, que en el año 2000 hubo entre 485 mil y 520 mil abortos inducidos (actualmente es esperable que esa cifra sea algo menor considerando que se registran menos internaciones que en el 2000 vinculadas con complicaciones por aborto). Mucho se ha dicho sobre la supuesta invalidez de estas cifras, pero lo cierto es que la clandestinidad de estas prácticas impide obtener datos precisos, y si bien las estimaciones siempre suelen tener más errores que los datos recolectados, esta aproximación, aunque lejos de ser exacta, es considerada por los expertos lo suficientemente robusta como para ser tenida en cuenta seriamente.
Estas cifras reflejan con elocuencia el fracaso de la prohibición del aborto para evitar que se continúen realizando de a miles. Por eso, el tema central de la discusión que nos proponemos plantear en esta nota no se enfoca en la atribución (o no) de derechos para el cigoto, embrión o feto, ni en la tensión de esos derechos respecto de la persona gestante. Establecido esto, podemos pensar en las condiciones en las que hoy se realizan cientos de miles de abortos inseguros y los efectos que tiene esta realidad sobre la Salud Pública del país, lo que incluye no sólo el bienestar de la población, sino también los gastos asociados en el sistema sanitario.
La vuelta al mundo (con datos)
En los países donde la interrupción voluntaria del embarazo está completamente prohibida o se permite sólo para preservar la vida de la mujer ante casos extremos, como es el caso de Argentina, los abortos inducidos se realizan mayoritariamente por fuera del sistema de salud (el 75% según algunas estimaciones). Tales abortos (clandestinos) suelen llevarse a cabo de manera insegura y a veces peligrosa, siendo generalmente ejecutados por personas no calificadas y en entornos que no cumplen con los estándares médicos mínimos de seguridad. Las formas en las que se realizan son variadas y van desde costosas cirugías en clínicas clandestinas, llevadas a cabo por profesionales de la salud, hasta la autoinducción del aborto mediante la introducción de agujas de tejer, alambres o puntas de perchas dentro del útero; o incluso de sustancias tóxicas como chiles, herbicidas, hojas de ruda o ramas de perejil. En el contexto de la ilegalidad también es posible llevar a cabo un aborto inducido de bajo riesgo mediante una cirugía realizada en condiciones adecuadas o tomando pastillas con supervisión. Sin embargo, el elevado costo de las prácticas seguras en el mercado negro hace que su acceso se limite a quien pueda pagarlas, empujando a muchas mujeres que quieren abortar a optar por opciones con escasa eficacia y finales para nada felices, como internaciones hospitalarias por complicaciones graves o incluso la muerte.
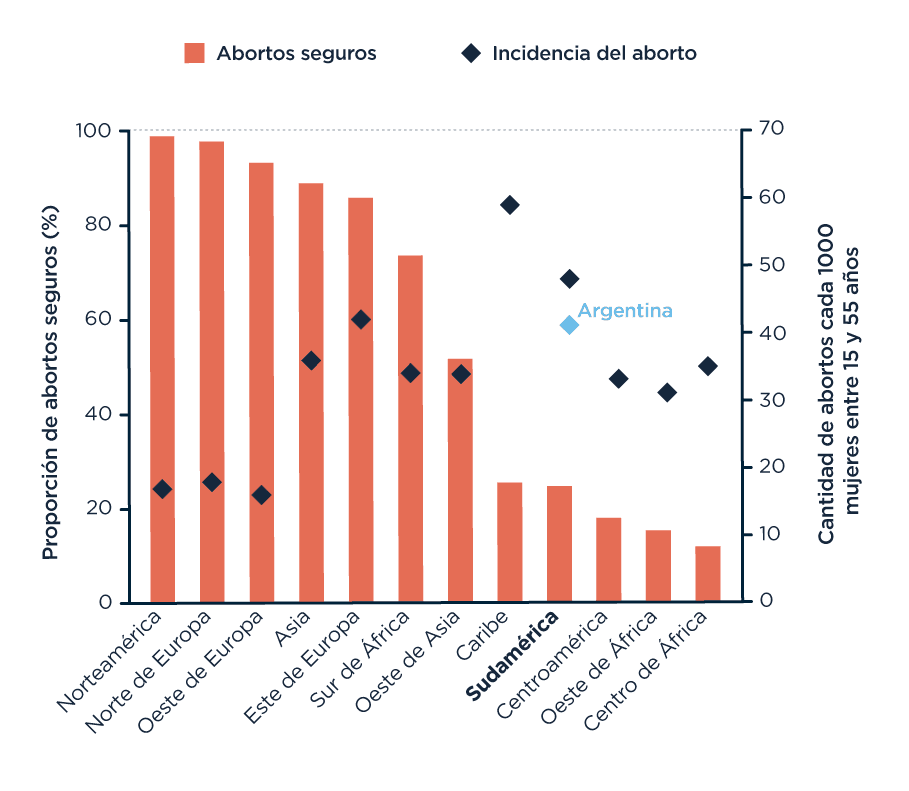
No es ‘aborto sí o aborto no’, es ‘legal o clandestino’. La legalización de la interrupción voluntaria del embarazo disminuye la proporción de abortos realizados de forma insegura o peligrosa. Por otro lado, la ilegalidad no es una política efectiva para reducir la tasa de abortos. [FUENTE]
En la otra cara de la moneda, en los países donde se permite la interrupción voluntaria del embarazo de forma segura, las complicaciones y muertes por aborto son muchísimo más bajas que en aquellos donde está prohibido, así como las hospitalizaciones y los gastos de salud asociados. Y es que, cuando el aborto inducido se realiza en condiciones seguras, los riesgos asociados son incluso menores que los de un parto (hasta 14 veces menos). Pero no sólo eso, sino que además en los países que legalizaron la práctica, la tasa de abortos es más baja y se redujo con el paso de los años, por lo que puede sugerirse que restringir el acceso a la interrupción del embarazo no reduce la cantidad de abortos inducidos. Aunque en algunos países los datos muestran un incremento en la cantidad de abortos reportados inmediatamente después de la legalización, buena parte de este incremento puede explicarse por el ‘blanqueo’ de abortos que antes no eran registrados por realizarse en la clandestinidad. Finalmente, en muy pocos países (como España o Cuba) sí ocurrió un aumento real de los abortos luego de la legalización, pero como constituyen excepciones a la tendencia es preciso indagar en la posibilidad de que se deba a otras causas, como al aumento de la actividad sexual en adolescentes, a la falta de acceso de anticonceptivos, o a embarazos no intencionales que ocurren fuera del matrimonio en sectores de la población donde esto es un tema tabú (nota al margen, la tasa de abortos en España bajó considerablemente en los últimos años). De estos datos se desprende algo que ya todos sabemos pero no siempre se cumple, y es que cualquier política de salud relacionada a este tema tiene que estar acompañada de un plan de educación sexual integral.
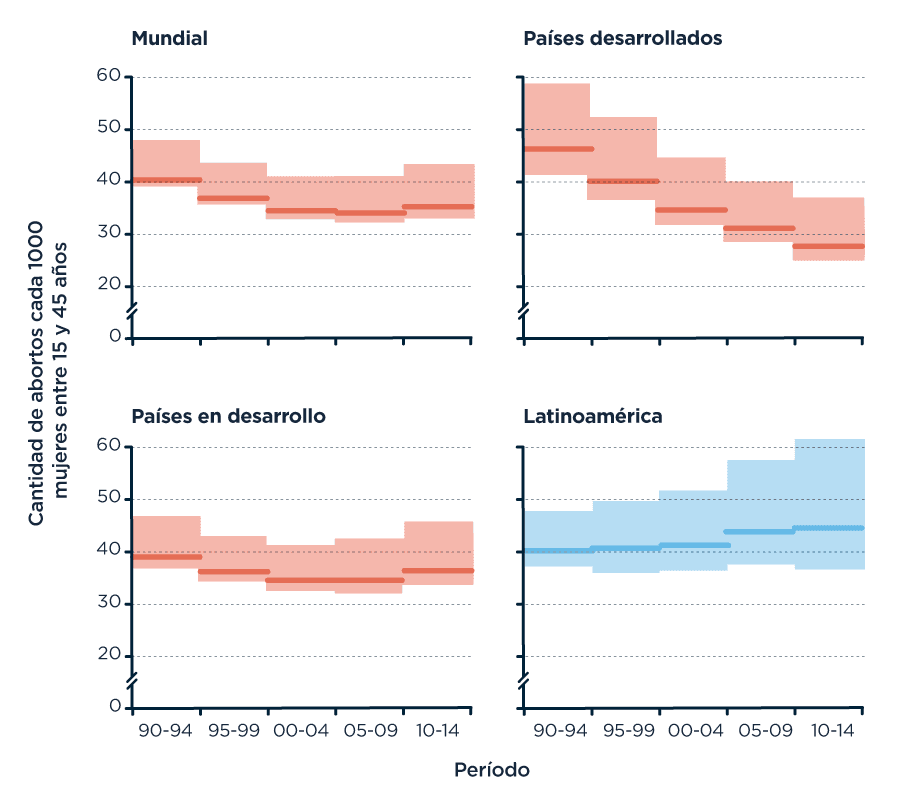
Salvo pocas excepciones, la tasa de abortos en los países donde la práctica está legalizada es menor que en aquellos donde está prohibida. [FUENTE].
Vil metal
Uno de los temas más discutidos del proyecto de ley de legalización de la interrupción voluntaria del embarazo es cuál es el costo que debería afrontar el Estado para cubrir los gastos de este procedimiento. En oposición al proyecto de ley se ha argumentado que la legalización del aborto podría incrementar los gastos del sistema de salud. Sin embargo, estas estimaciones se realizaron teniendo en cuenta el precio de los procedimientos dentro del mercado negro o en otros países (en dólares), por lo que no son ideales para representar el potencial gasto real. Además, tampoco se tuvo en cuenta que las internaciones por complicaciones en un marco legal son muy raras y las muertes son virtualmente nulas, por lo que se ahorraría el dinero gastado en las hospitalizaciones por complicaciones de abortos que ocurren en la clandestinidad. En definitiva, tampoco en términos presupuestarios la discusión que se impone es ‘aborto sí o aborto no’, sino ‘costo agregado para el sistema de salud de los abortos seguros o manejo de las complicaciones de los abortos clandestinos’.
Los gastos del Estado dependerán del método elegido y si estos son provistos por el sector público o privado, entre otras cosas. El proyecto de Ley de Interrupción Voluntaria del Embarazo contempla todos los procedimientos recomendados por la Organización Mundial de la Salud en embarazos de menos de 14 semanas (apenas arriba de 3 meses), los cuales son seguros y efectivos e incluyen tanto métodos farmacológicos como quirúrgicos, siendo el uso del medicamento misoprostol el más mencionado.
¿De qué hablamos cuando hablamos de Misoprostol?
El misoprostol es un fármaco que, dada su capacidad para proteger las paredes del estómago y reducir la secreción de ácido clorhídrico, comenzó a venderse durante los ‘80 para prevenir y tratar las úlceras gástricas en personas que tomaban ciertos medicamentos que causan como efecto secundario úlceras pépticas (se sigue usando para esto). Cuenta la leyenda que, durante los ‘80, una mujer brasileña descubrió por casualidad las propiedades abortivas del medicamento y comenzó a utilizarlo con ese fin de forma clandestina. Posteriormente, se llevaron a cabo un montón de estudios para chequear este efecto y se encontró que el misoprostol se une a las células musculares del útero (miometrio) y las estimula, generando contracciones y dilatación del canal cervical para finalmente expulsar el contenido uterino. La efectividad del misoprostol para completar el aborto varía entre un 70% y un 90%, dependiendo de la etapa del embarazo en la que se encuentre la persona gestante, de la dosis utilizada y de la vía por la que se administre. Incluso, el misoprostol puede ser empleado para interrumpir embarazos del segundo trimestre (3 a 6 meses de gestación), aunque con una eficacia algo menor que cuando se lo utiliza durante los primeros 3 meses. Debido a su seguridad y facilidad de uso, fue inmediatamente incorporado a los protocolos de interrupción del embarazo en muchos países del mundo y está incluido en la Lista de Medicamentos Esenciales de la Organización Mundial de la Salud.
En Argentina, el método recomendado para alcanzar un 85-90% de efectividad se encuentra detallado en un informe del Ministerio de Salud llamado ‘Protocolo para la atención integral de las personas con derecho a la interrupción legal del embarazo’, elaborado después de que el famoso fallo F.A.L. dictamine en el 2015 que debe garantizarse legalmente el acceso al aborto de un embarazo producto de una violación (entre muchas otras cosas que dice el fallo). El protocolo informa sobre los métodos propuestos por la Federación Internacional de Ginecología y Obstetricia, la Organización Mundial de la Salud y la Federación Latinoamericana de Sociedades de Obstetricia y Ginecología, los cuales presentan ligeras diferencias entre ellos. El esquema con mejor evidencia de funcionamiento, más popular y sencillo de realizar para abortos durante el primer trimestre del embarazo (menos de 12 semanas) consiste en la ingesta de 400 a 800 microgramos de misoprostol por vía sublingual con un máximo de 3 dosis separadas por 3-4 horas, completando un total de 1200 a 2400 microgramos del fármaco. Debido a que el método es seguro y las complicaciones son muy pocas, se recomienda realizarlo en el hogar para mayor comodidad, lo cual también ayuda a reducir los costos derivados de ocupar un espacio en un centro de salud. Por las implicancias emocionales que puede tener para la persona gestante y dado que genera síntomas desagradables, es deseable el acompañamiento personal o telefónico de un profesional de la salud o de alguna persona con experiencia en el tema (rol que muchas veces cumplen, en el actual contexto de ilegalidad, personas pertenecientes a las redes de acompañamiento, como las Socorristas en Red).
De todas maneras, por más que el aborto con misoprostol sea efectivo y seguro, no deja de ser una experiencia psicológica y físicamente intensa. El procedimiento se caracteriza por una serie de síntomas como sangrado abundante, contracciones uterinas dolorosas, vómitos, náuseas, diarrea, temblor, algo de fiebre y a veces mareo. Mientras que el dolor, la fiebre y los vómitos pueden reducirse mediante la ingesta de antifebriles analgésicos (como el ibuprofeno, paracetamol + codeína, o tramadol) y antieméticos (metoclopramida), el sangrado y las contracciones uterinas son inevitables ya que constituyen los efectos buscados para lograr el aborto. Tanto las contracciones como el sangrado pueden comenzar a los 30 minutos de haberse ingerido la primera dosis y normalmente continúan hasta haber finalizado el procedimiento, aumentando su intensidad con el paso de las dosis, por lo que los profesionales de la salud recomiendan tener a mano toallas o un recipiente donde sentarse. Sin embargo, un sangrado no significa que el aborto se haya producido efectivamente: el proceso se inicia con la pérdida de tejido uterino en forma de coágulos y se concreta con la caída del saco gestacional y del embrión/feto junto a más sangre y coágulos, por lo que resulta necesario hacer una inspección para asegurarse que el aborto se haya concretado. Para hacerse una idea, a las 6 semanas de gestación el embrión tiene el tamaño de un grano de arroz, a las 8 semanas el de un poroto (a esta altura ya es feto) y a la semana 12 mide 3 centímetros, por lo que distinguirlo entre los coágulos del sangrado es realmente difícil. Aunque normalmente la gran mayoría de los abortos con misoprostol terminan dentro de las 24 horas de haber tomado la pastilla, el sangrado continúa durante varios días más (generalmente 1 semana, aunque puede extenderse hasta 4 a 6 semanas). Debido a esta dificultad en el diagnóstico, se recomienda realizar una ecografía 2 semanas después del aborto para confirmar la ausencia del embrión o feto.
El grito sagrado
En Argentina, el misoprostol es comercializado por un solo laboratorio bajo el nombre de Oxaprost® en pastillas que contienen una considerable cantidad de analgésico (diclofenac sódico), lo cual genera dos problemas relevantes: llagas muy dolorosas en la boca y precios elevados que limitan el acceso de los sectores vulnerables (a agosto del 2018, $3300 la caja de 16 comprimidos, conteniendo 50 miligramos de diclofenac y 200 microgramos de misoprostol cada uno).
Para hacer cálculos simples, usando la cifra de 500 mil abortos por año y pagando $206 por pastilla, siendo 12 por cada aborto, implicaría un gasto para el Estado de 1.2 mil millones de pesos y, ciertamente, algunos dolores de cabeza derivados del monopolio empresarial del medicamento, tal como ocurre con algunos fármacos en Estados Unidos. Una alternativa muy viable es producir el medicamento en los laboratorios del Estado tal como propone hacer el gobierno de la Provincia de Santa Fe y, de esa manera, evitar que su accesibilidad esté atada a la fluctuación de los precios del mercado. Según algunas estimaciones recientes, la producción estatal del medicamento permitiría reducir el costo del procedimiento a una cuarta parte de su precio en el mercado, número compatible con un informe presentado hace poco sobre los costos de la legalización del aborto. Aunque recientemente el Ministro de Salud Adolfo Rubinstein mencionó que el procedimiento podría ser aún más barato de lo estimado anteriormente. Por lo tanto, realizar una interrupción voluntaria del embarazo utilizando misoprostol producido en laboratorios del Estado y de forma ambulatoria (en el hogar), es algo relativamente sencillo y económico de realizar, sobre todo teniendo en cuenta que los costos asociados a las internaciones hospitalarias por complicaciones podrían ser mucho menores de lo que son actualmente.
Sin embargo, si queremos diseñar la mejor política de salud pública a nuestro alcance, resulta necesario considerar que los estudios muestran que el agregado del medicamento mifepristona a la ecuación eleva la efectividad del procedimiento hasta un 98%, reduciendo además la cantidad de misoprostol ingerido y la necesidad de realizar una cirugía en caso aborto incompleto. Este aumento en la efectividad del esquema combinado se debe a que la mifepristona incrementa la sensibilidad del útero a la acción del misoprostol (y de las prostaglandinas en general), lo que justifica que la dosis a utilizar sea menor. Por este motivo, la mifepristona también se encuentra incluida en la lista de medicamentos esenciales de la OMS y tanto líderes sociales como profesionales de la salud exigen que el proyecto de ley contemple la incorporación de la mifepristona y que la ANMAT apruebe su distribución, ya que bajo la actual regulación su acceso es nulo. Si bien la mifepristona es un medicamento más costoso de fabricar que el misoprostol y representa la mayor proporción del gasto de la interrupción del embarazo en los países donde es legal, sería posible utilizar los laboratorios del Estado al igual que con el misoprostol, y de esa manera proveer un tratamiento médico de acuerdo a los más altos estándares de calidad y a bajo costo.
Este esquema combinado de mifepristona y misoprostol, además de más efectivo, también es más seguro: presenta menos complicaciones y reacciones adversas que el esquema de misoprostol solo, debido a la ya mencionada menor ingesta de este medicamento (hasta 3 veces menos). La forma de utilización del esquema combinado está explicada en el informe publicado por el Ministerio de Salud, y consiste en la ingesta de 200 microgramos de mifepristona y 800 microgramos de misoprostol en dosis separadas por 24 horas, con las mismas recomendaciones de realizarlo en el hogar que el esquema de misoprostol solo.
Otro de los costos asociados con la práctica de aborto es el de las cirugías que se realizan cuando falla la interrupción del embarazo con medicamentos y no es posible repetir el procedimiento, o para aquellas personas que no pueden tomar el misoprostol o la mifepristona por condiciones de salud previas (como alergia a esos medicamentos). En esos casos, en Argentina se utiliza actualmente de forma casi protocolar el legrado uterino para quitar el tejido del interior del útero. Sin embargo, esta es una práctica que la Organización Mundial de la Salud dejó de recomendar hace muchos años por causar graves consecuencias como perforaciones del útero e infecciones. Como alternativa segura surge el aspirado al vacío, que resulta menos costoso que el legrado al reducir la cantidad y el tiempo de las internaciones. De hecho, es incluso más efectivo que el aborto farmacológico (95-100%) y constituye un procedimiento muy sencillo de realizar, que puede practicarse en centros de salud de baja complejidad en relativamente poco tiempo. Es decir, si una institución tiene la capacidad de colocar un DIU, también puede realizar un aspirado al vacío a aproximadamente el mismo costo que un aborto farmacológico (a los precios de hoy). Resulta claro que, dada la efectividad, seguridad, rapidez y bajo costo que presenta la interrupción voluntaria del embarazo mediante el aspirado al vacío, este procedimiento debería ser una opción igualmente disponible para mujeres que por diferentes motivos prefieran este método por sobre el farmacológico.
Finalmente podemos, recordando que la salud implica el bienestar físico, mental y social de las personas, ahondar también en el que constituye uno de los argumentos más enquistados en el debate público, el cual no sólo resulta lábil en términos de evidencia sino contrario a la mejor evidencia disponible actualmente: el impacto del aborto en la salud mental de las mujeres, comúnmente conocido como el ‘Síndrome post aborto’. Esta idea se origina a partir de estudios ampliamente criticados por la comunidad académica debido a las inadecuadas metodologías utilizadas para medir el efecto del aborto en la salud mental de las mujeres, como no tener en cuenta importantes variables como los antecedentes familiares de trastornos psiquiátricos (ansiedad y depresión), apoyo de los seres queridos, sentimientos de culpa o percepción del estigma. Por el contrario, las investigaciones de buena calidad han demostrado una y otra vez que las consecuencias psicológicas pueden considerarse peores en aquellas mujeres a las cuales se les negó la posibilidad de abortar y que se encuentran dentro de un contexto social y familiar que estigmatiza la interrupción voluntaria del embarazo en comparación con quienes sí accedieron a su realización y lo hicieron en un marco adecuado.
Toda esta información apoya la idea de que la aprobación de la Ley de Interrupción Voluntaria del Embarazo es un paso urgente, ya que representa una posibilidad real de disminuir drásticamente el número de muertes maternas y el gasto de Salud Pública asociado a las complicaciones de los abortos clandestinos. La misma Organización Mundial de la Salud establece que la interrupción voluntaria del embarazo mediante procedimientos seguros y eficaces debe ser una opción disponible para todas las personas que deseen discontinuar una gestación en curso sea por la razón que sea, ya que su práctica insegura sólo provoca más riesgos, más muertes de mujeres y mayores gastos de salud pública. Continuar restringiendo estos procedimientos empujándolos por fuera de lo legal implica que, ante la falta de recursos públicos, las mujeres se encuentren frente a la elección entre prácticas inseguras que ponen en riesgo su salud y su vida o continuar una gestación de manera forzada, teniendo que atenerse contra su voluntad a todas las consecuencias físicas, sociales y psicológicas que eso conlleva; una dicotomía no sólo cruel sino completamente evitable.




